Possibili effetti indiretti della pandemia da COVID-19 sulla salute dei bambini: vi è stato un ritardo negli accessi in Pronto soccorso in Regione Toscana?

Inquadramento del problema
Benché la pandemia da COVID-19 abbia sostanzialmente risparmiato i bambini, che non hanno avuto infezioni gravi, molto si è scritto in questi mesi su altri possibili effetti negativi sulla loro salute: dai problemi neuropsicologici a una diminuzione nell’accesso ai servizi.
Dal confronto dell’andamento degli accessi pediatrici (età: 0-15 anni) ai Pronti soccorso delle Aree vaste regionali nel triennio 2018-2020, è indubbio che il numero degli accessi è drasticamente diminuito durante la prima fase della pandemia rispetto ai due anni precedenti e si è mantenuto considerevolmente più basso negli ultimi mesi del 2020 (figure) e presumibilmente lo è tuttora.
Figure 1-3. Andamento settimanale degli accessi pediatrici (età 0-15 anni) in Pronto soccorso nelle diverse Aree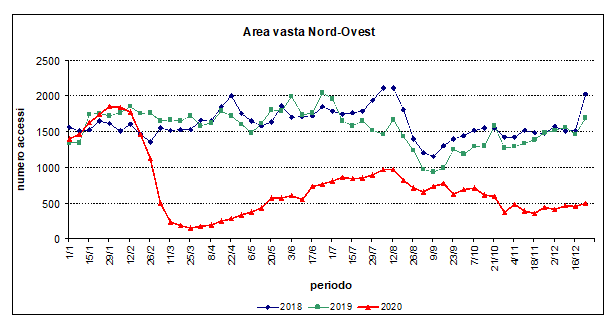
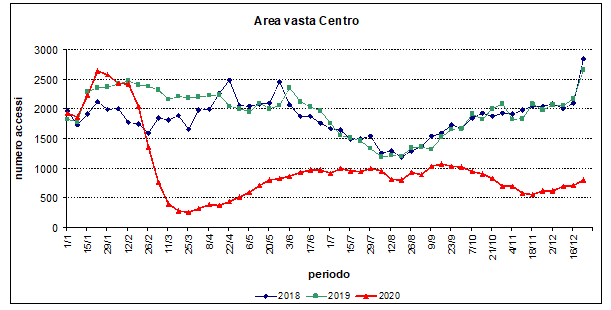
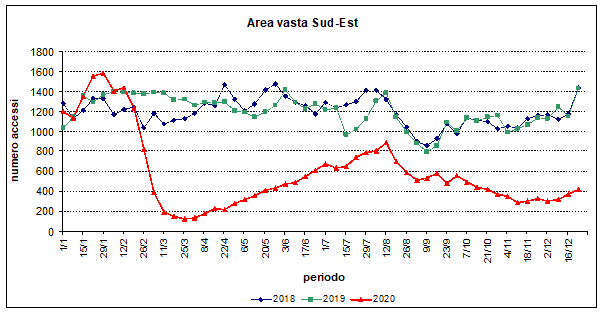
Diverse segnalazioni sia in Italia che in altri paesi hanno paventato che accanto ad una diminuzione di accessi per patologie non rilevanti ci fosse anche un ritardo nell’accesso per patologie gravi, come successo per alcune patologie dell’adulto. I dati disponibili, tuttavia, sono - soprattutto per l’Italia - aneddotici; nel Regno Unito sono state effettuate due surveys relative solo a due settimane di periodo pandemico, con risultati dubbi per quanto riguarda un possibile ritardo o comunque un consistente ritardo nell’accesso, mentre dati di confronto con periodi precedenti sono disponibili solo per ricoveri per appendicite in Israele e in USA.
Come si è svolta l’indagine in Toscana
Per verificare il possibile ritardato accesso al PS per la popolazione pediatrica (età: 0-15 anni) e capirne la rilevanza, abbiamo ideato uno studio retrospettivo, basato sui dati di Pronto soccorso di 15 ospedali con almeno 5.000 accessi pediatrici/anno.
Abbiamo studiato il periodo della prima ondata pandemica (tra 17/02 e 31/05/2020) e i corrispondenti periodi 2018 e 2019 per confronto, identificando per il 2020 tutti gli accessi rilevanti sia in termini di numerosità della casistica che in termini di necessità di cure. Per il 2020 abbiamo considerato solo casi con codice di triage 1, 2, o 3, ricoverati in reparto o con una permanenza in OBI per almeno 24 ore, con diagnosi afferente a gruppi di patologie- codici ICD 9cm- definiti a priori secondo i criteri di cui sopra. Per i due anni precedenti sono stati selezionati almeno due casi appartenenti allo stesso gruppo di codici ICD9cm per ogni accesso del 2020 e codice triage rosso, giallo o verde.
La selezione delle patologie è stata fatta da medici del PS Pediatrico Meyer e Versilia, e le estrazioni dei casi e le analisi da epidemiologi e statistici del Meyer e dell’Agenzia Regionale di Sanità. Ai medici dei vari presidi è stato chiesto, grazie al coinvolgimento della Rete dell’Emergenza Pediatrica, di compilare su web una breve scheda che già conteneva alcuni dati dal flusso di PS. Si chiedeva di confermare la diagnosi, di riferire la presenza di una patologia cronica, di dare una stima del tempo tra l’inizio della sintomatologia e l’accesso in PS, ed un giudizio complessivo sul ritardo o meno nell’accesso, inteso come ritardo che poteva portare/aveva portato a problemi nell’approccio terapeutico.
Il ritardo è stato valutato seguendo due diversi approcci: uno dato dal parere del medico ed uno che utilizza il tempo tra l’inizio della sintomatologia e l’accesso al PS in ore.
I risultati
Abbiamo studiato 455 accessi per il 2020 e complessivamente 1.161 accessi per il 2018 e 2019, occorsi nei presidi riportati in tabella 1.
Tabella 1. Numero casi in studio per Pronto soccorso, anno 2020 e biennio 2018-2019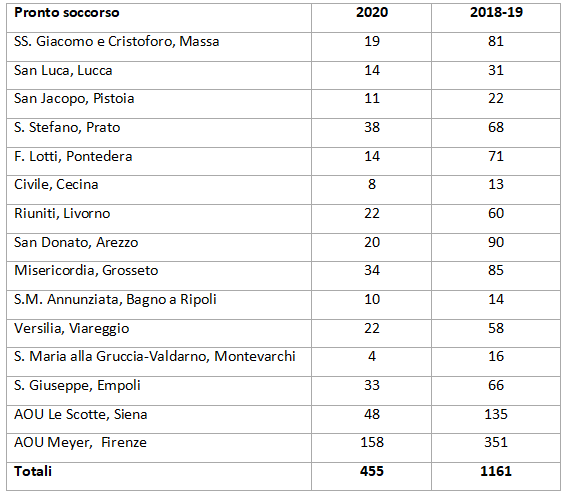
NOTA: AOU Pisana non ha partecipato per problemi tecnici
Secondo il parere dei medici i casi di ritardato accesso sono stati 86 nel 2020 (18.9%) e 155 negli anni 2018-2019 (13.4%), una differenza significativa (P=0.015). Per una minoranza di casi (intorno al 5% in entrambi gli anni) non è stato possibile definire o meno un ritardo nell’accesso. Come ci si poteva aspettare, sia per il 2020 che per i due anni precedenti si è osservata un’alta variabilità tra i presidi, presumibilmente dovuta a diverse cause: diversa tipologia di casistica, diversità nella assistenza territoriale, ma anche distanza dell’ospedale e diverso giudizio dei medici. Una analisi logistica multivariata aggiustata per i presidi e per le patologie ha confermato il ritardo nell’accesso a parere dei medici, con un rischio maggiore del 59% nel 2020 rispetto agli anni precedenti (P= 0.005).
Per il tempo di accesso rispetto all’insorgenza dei sintomi (la seconda modalità di indagine) abbiamo definito – patologia per patologia - come “tardivi” gli accessi oltre il 90° centile, ossia il 10% dei casi con il tempo più lungo. Le patologie selezionate sono state gastroenterite, disidratazione, diabete, epilessia, mastoidite/cellulite/flemmoni, infezioni delle vie urinarie/orchite, sepsi/sospetta sepsi, bronchiolite, insufficienza respiratoria, sincope/collasso, trauma cranico, altri traumi, corpo estraneo, ferite/ustioni, e patologie chirurgiche quali appendicite, torsione del testicolo, torsione di un organo addominale [es volvolo, torsione ovaio], più un gruppo che comprendeva le altre patologie.
La opinione dei medici è stata confermata anche da questo tipo di analisi più obiettiva, che ha trovato un significativo maggiore rischio (+ 42%) di arrivi “tardivi” al PS nel 2020 rispetto ai due anni precedenti (P=0.05), controllando per centri e per patologie.
Scorporando le diverse patologie, un ritardo significativo nel 2020 rispetto ai due anni precedenti è stato riscontrato per la gastroenterite, la sepsi o sospetta sepsi e per il gruppo che comprendeva “altre patologie”, ma la casistica a volte esigua non permette di escludere ci fossero ritardi anche per altri raggruppamenti.
Non abbiamo riscontrato un ritardo maggiore nei pazienti affetti da patologie croniche di base.
In conclusione, una survey effettuata su tutta la Regione ci ha permesso di confermare un ritardato accesso in PS durante il primo periodo della fase pandemica riportato da alcuni dati di letteratura, finora per l’Italia solo aneddotici e riferiti a pochi presidi. Vi è stata non solo una diminuzione globale degli accessi pediatrici al PS in epoca di pandemia ma anche un maggiore ritardo studiato con due diverse modalità e, punto importante, confrontato con i due anni precedenti. Rispetto alle patologie: i casi di gastroenterite, sepsi o sospetta sepsi, sono quelli che maggiormente hanno riportato un ritardo, ma ritardo ci è stato anche per altri casi di patologie meno frequenti. Non abbiamo invece confermato ritardi nel 2020 per le patologie chirurgiche più frequenti, e in particolare per l’appendicite acuta, citata in letteratura come patologia a possibile ritardato accesso e quindi complicanze.
Questi dati sono tuttora importanti, stante il perdurare basso numero di accessi, per inviare alle famiglie ma anche ai medici soprattutto sul territorio il messaggio che l’accesso alle cure ospedaliere per sintomatologie e patologie di una certa rilevanza non deve essere ritardato dal timore della pandemia. Per converso, a giudizio dei medici alcune patologie (ad esempio diabete e torsione del testicolo) si sono presentate in ritardo anche gli anni precedenti e questo può essere uno spunto di riflessione.
A cura di:
Franca Rusconi (AOU Meyer), Valeria Di Fabrizio (ARS Toscana), Luigi Gagliardi (Ospedale Versilia), Stefano Masi (AOU Meyer), Silvia Navari (Ospedale Versilia), Monia Puglia (ARS Toscana), Michela Sica (AOU Meyer)
e il Gruppo di lavoro regionale sul ritardo in PS: Antonella Amendolea (Ospedale di Cecina); Nicoletta Battiglia (Ospedale di Empoli); Francesca Bechi (Ospedale di Prato); Rosa Castaldo (Ospedale di Grosseto); Mauro Ceccherini (Ospedale di Arezzo); Rosa Giuseppina Costa (Ospedale di Massa); Rita De Santis ( AOU Meyer); Claudia Maggi (Ospedale di Pontedera); Nicolò Miggiano (Ospedale di Viareggio); Paola Pelosi (OSMA Firenze); Andrea Petracchi (Ospedale di Livorno); Roberta Puxeddu (Ospedale di Pistoia); Annalisa Rossetti (Ospedale di Siena); Luca Tafi (Ospedale di Montevarchi); Francesco Vierucci (Ospedale di Lucca)
Bibliografia:
Lazzerini M, Barbi E, Apicella A. et al. Delayed access or provision of care in Italy resulting from fear of COVID-19. Lancet Child Adolesc Health 2020 May;4(5): e10-e11.
Vierucci F, Bacci C, Mucaria C et al. How COVID-19 Pandemic Changed Children and Adolescents Use of the Emergency Department: the Experience of a Secondary Care Pediatric Unit in Central Italy. SN Compr Clin Med 2020 Sep 23;1-11
Lynn RM, Avis JL, Lenton S. et al. Delayed access to care and late presentations in children during the COVID-19 pandemic: a snapshot survey of 4075 paediatricians in the UK and Ireland. Arch Dis Child 2021 Feb;106(2): e8
Roland D, Harwood R, Bishop N et al.
Children's emergency presentations during the COVID-19 pandemic. Lancet Child Adolesc Health. 2020 Aug;4(8): e32-e33
Snapiri O, Rosenberg Danziger C, Krause I et al. Delayed diagnosis of paediatric appendicitis during the COVID-19 pandemic. Acta Paediatr. 2020 Aug;109(8):1672-1676.
Place R, Lee J, Howell J. Rate of Pediatric Appendiceal Perforation at a Children's Hospital During the COVID-19 Pandemic Compared With the Previous Year. JAMA Netw Open. 2020 Dec 1;3(12): e2027948



