La gestione delle malattie croniche in Italia e in Toscana nel periodo 2015–2019 secondo gli indicatori del Nuovo sistema di garanzia (aggiornamento)

Il nuovo Sistema di garanzia (NSG), operativo dal 1 gennaio 2020, è lo strumento che consente, con le numerose informazioni ad oggi disponibili sul nuovo Sistema informativo sanitario (NSIS), di misurare secondo le dimensioni dell'equità, dell'efficacia, e della appropriatezza che tutti i cittadini italiani ricevano le cure e le prestazioni rientranti nei Livelli essenziali di assistenza (LEA).
- Introduzione
- Manuale operativo: metodologia per la valutazione dei Percorsi diagnostico-terapeutici assistenziali (Pdta)
- Risultati
- Conclusioni
Introduzione
L’erogazione delle prestazioni e dei servizi previsti nei Livelli essenziali di assistenza (LEA), effettivamente assicurati dalle Aziende nei rispettivi territori regionali, è oggetto di verifica del Ministero della salute con le dimensioni da monitorare quali equità, appropriatezza ed efficacia.
Questa garanzia dell’effettiva erogazione e dell’uniformità delle prestazioni erogate è regolamentata dal DM 12 dicembre 2001, a cui sono sopraggiunte modifiche sostanziali con il DM 12 marzo 2019 “Nuovo sistema di garanzia per il monitoraggio dell’assistenza sanitaria”, in cui si prevede l’introduzione del Nuovo sistema di garanzia
(NSG).
Il Nuovo Sistema di Garanzia (NSG) è “lo strumento che consente, con le numerose informazioni ad oggi disponibili sul Nuovo Sistema Informativo Sanitario (NSIS), di verificare – secondo le dimensioni dell’equità, dell’efficacia, e della appropriatezza – che tutti i cittadini italiani ricevano le cure e le prestazioni rientranti nei LEA”.
È stato realizzato con la collaborazione di referenti istituzionali e tecnici delle Regioni, tra i quali anche l’Agenzia regionale di sanità della Toscana (ARS). Un tavolo tecnico nell’ambito del Comitato LEA ha gestito la sperimentazione della metodologia di monitoraggio dei LEA prevista dal decreto sull’NSG.
Il set completo di indicatori, finora definiti, sono 88. All’interno dei quali si individua:
- un sottoinsieme di 22 indicatori CORE-NSG (area prevenzione, distrettuale e ospedaliera)
- una componente non strutturale del NSG di 66 indicatori “no core” in fase di sperimentazione, in cui sono previsti 10 indicatori di processo destinati al monitoraggio e alla valutazione dei percorsi diagnostico-terapeutici assistenziali (PDTA) riferiti alla gestione di specifiche condizioni di salute (broncopneumopatie croniche ostruttive, scompenso cardiaco, diabete, tumore della mammella nella donna, tumore del colon e tumore del retto).
Di seguito si propone un focus sui risultati degli anni di valutazione 2017–2020 della sperimentazione dei 5 indicatori no
core per il monitoraggio e la valutazione dei PDTA riferiti a:
- BPCO
- scompenso cardiaco
- diabete
pubblicati sul sito del Ministero della salute.
Si precisa che in realtà, per ogni anno di valutazione, gli assistiti affetti dalle condizioni croniche di interesse sono seguiti nei due anni precedenti (vedi Figura A).
torna all'indice
Manuale operativo: metodologia per la valutazione dei Percorsi diagnostico-terapeutici assistenziali (Pdta)
Il Gruppo di lavoro ha messo a punto la metodologia di monitoraggio e valutazione dei Pdta producendo, per ciascuna condizione d’interesse, un protocollo operativo. Il protocollo operativo viene costantemente aggiornato e si compone di:
- Elenco delle fonti specifiche dei dati – è costituito dagli archivi sanitari elettronici amministrativi attivi in ciascuna Regione e Provincie autonome italiane che alimentano i flussi informativi nazionali verso il Ministero della salute. Gli archivi considerati sono: anagrafe assistiti, farmaceutica territoriale, distribuzione diretta dei farmaci, schede di dimissione ospedaliera (SDO), accessi ai servizi di Emergenza-Urgenza e Pronto soccorso (Emur-PS), prescrizioni di visite specialistiche o di procedure diagnostiche (Specialistica), esenzioni dal pagamento del ticket per qualsiasi motivazione (Esenzioni).
- Definizione della coorte con la condizione d’interesse – comprende i soggetti residenti in una determinata regione, affetti dalla patologia/condizione di salute oggetto del Pdta (individuati mediante l’accesso a una o più prestazioni sanitarie specifiche registrate nelle fonti dei dati) nello specifico anno di reclutamento previsto (solitamente precede di due anni solari quello della valutazione).
Ad esempio, quando parliamo dell’anno di valutazione 2020 (vedi sito Ministero della salute), il periodo di reclutamento dei pazienti è stato a partire dal 01.01.2018 fino al 31.12.2018.
Per ogni paziente, a partire dalla prima data di dimissione con diagnosi di malattia d’interesse o di prescrizioni di farmaci specifici o di esenzioni per specifica condizione d’interesse (a seconda dell’indicatore da calcolare) avvenuta nel suddetto periodo, si identificano le prestazioni eseguite all’interno del periodo di osservazione della durata di 12 mesi e quindi dal 01.01.2018 – 31.12.2019 (Figura A).
- Indicatori di processo – sono formulati in riferimento al tempo di follow-up soprascritto e misurano l’appropriatezza del percorso assistenziale in relazione a standard di riferimento. La Tabella A riporta l’elenco degli indicatori NSG-PDTA di ciascuna condizione d’interesse, e la relativa definizione.
Si rimanda al manuale operativo per eventuali approfondimenti.
Si presentano di seguito i risultati del monitoraggio dei Pdta per:
- BPCO
- scompenso cardiaco
- diabete
Figura A.
I PDTA per le cronicità del NSG – Esempio di 4 soggetti inclusi in una coorte di malati cronici durante il 2018 e seguiti nei 12 mesi successivi alla data di inizio del follow-up
Tabella A. Indicatori di processo PDTA del Nuovo Sistema di Garanzia per condizione d’interesse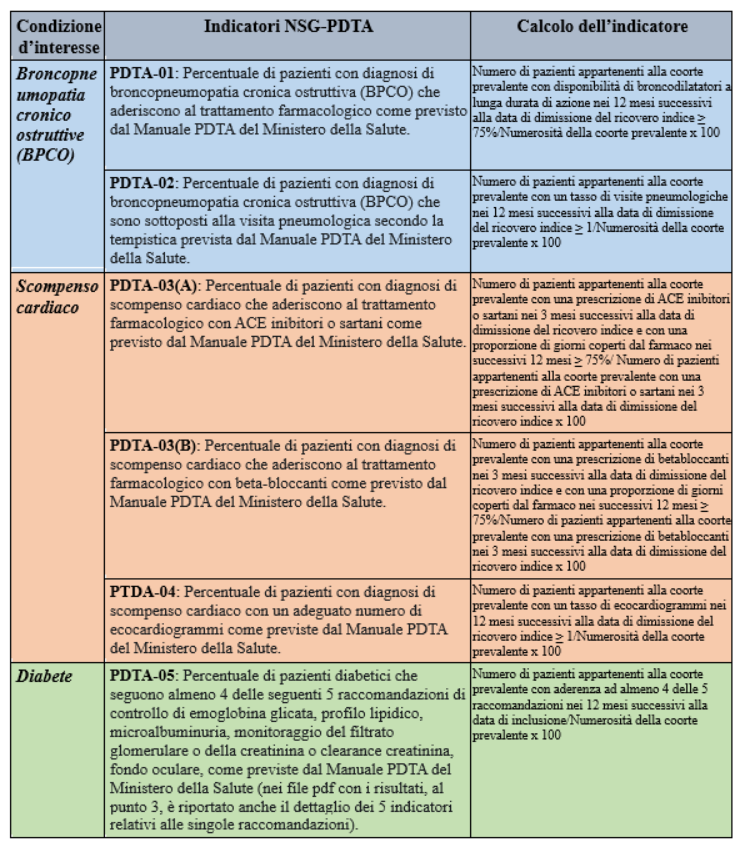 torna all'indice
torna all'indice
Risultati
BPCO
PDTA-01
I pazienti residenti in Toscana dimessi da un ricovero ospedaliero con una diagnosi di BPCO riacutizzata aderiscono alla terapia con broncodilatatori a lunga durata di azione in percentuale variabile a seconda del periodo di osservazione. A livello regionale, nel periodo di osservazione 2018-2019, solo 40 pazienti dimessi con diagnosi di BPCO riacutizzata su 100 in terapia con broncodilatatori hanno ottenuto un’adeguata copertura terapeutica almeno sulla base di farmaci erogati e rimborsati. La Toscana si colloca sopra la media nazionale (pari al 35%), con un trend in aumento (Figura 1).
Figura 1. Percentuale di pazienti con diagnosi di broncopneumopatia cronica ostruttiva (BPCO) che aderiscono al trattamento farmacologico (Periodo di osservazione 2015-2019) - Dati: Ministero della salute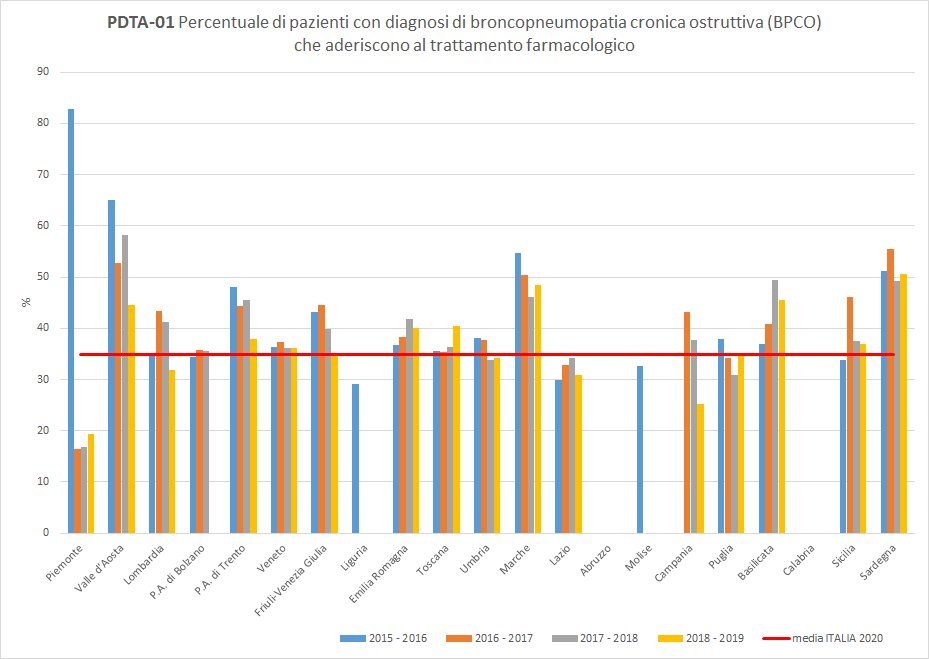
PDTA-02
I pazienti residenti in Toscana dimessi da un ricovero ospedaliero con una diagnosi di BPCO riacutizzata eseguono almeno una visita pneumologica all’anno in percentuale variabile a seconda del periodo di osservazione. A livello regionale, nel periodo di osservazione 2018-2019, solo 50 pazienti dimessi con diagnosi di BPCO riacutizzata su 100 hanno eseguito una visita pneumologica almeno una volta nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana si colloca sopra la media nazionale (pari al 43%), con un trend in aumento (Figura 2).
Figura 2. Percentuale di pazienti con diagnosi di broncopneumopatia cronica ostruttiva (BPCO) che sono sottoposti alla visita pneumologica (Periodo di osservazione 2015-2019) - Dati: Ministero della salute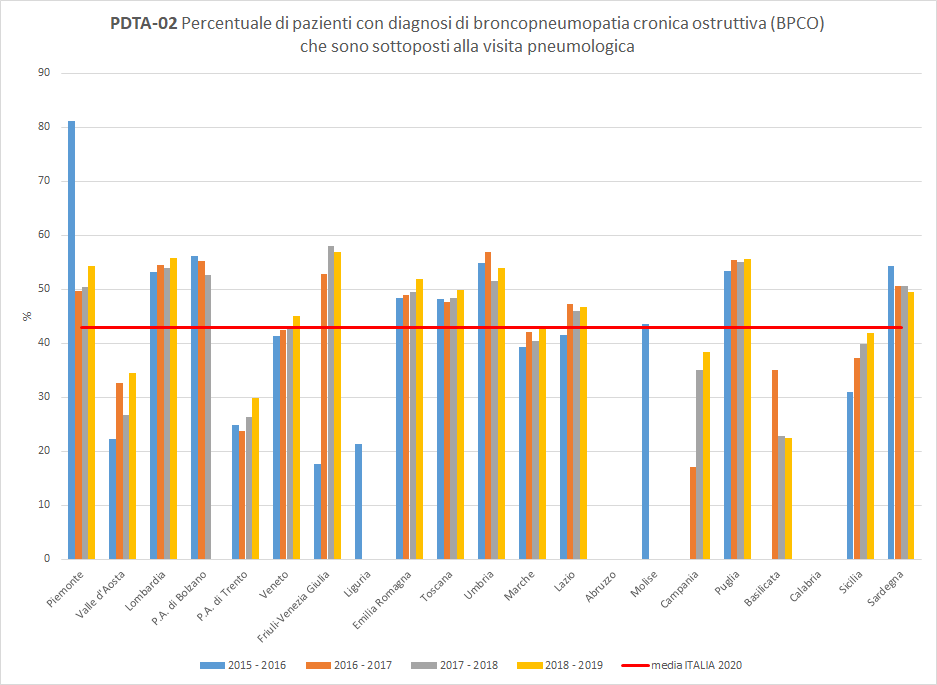
torna all'indice
SCOMPENSO CARDIACO
PDTA-03
Il NSG propone due indicatori relativi all’aderenza a due distinti trattamenti farmacologici: ACE inibitore o sartani PDTA-03(A) e beta-bloccanti PDTA-03 (B).
PDTA-03 (A)
I pazienti residenti in Toscana dimessi da un ricovero ospedaliero con diagnosi di scompenso cardiaco aderiscono al trattamento farmacologico con ACE inibitori o sartani in percentuale variabile a seconda del periodo di osservazione. A livello regionale, nel periodo di osservazione 2018-2019, solo 53 pazienti dimessi con diagnosi di scompenso cardiaco in terapia con ACE inibitori o sartani hanno ottenuto un’adeguata copertura terapeutica almeno sulla base di farmaci erogati e rimborsati. La Toscana, con un trend in diminuzione, si colloca leggermente sotto la media nazionale (pari a 59%) di 4 punti percentuali (Figura 3).
Figura 3. Percentuale di pazienti con diagnosi di scompenso cardiaco che aderiscono al trattamento farmacologico con ACE inibitori o sartani (Periodo di osservazione 2015-2019) - Dati: Ministero della salute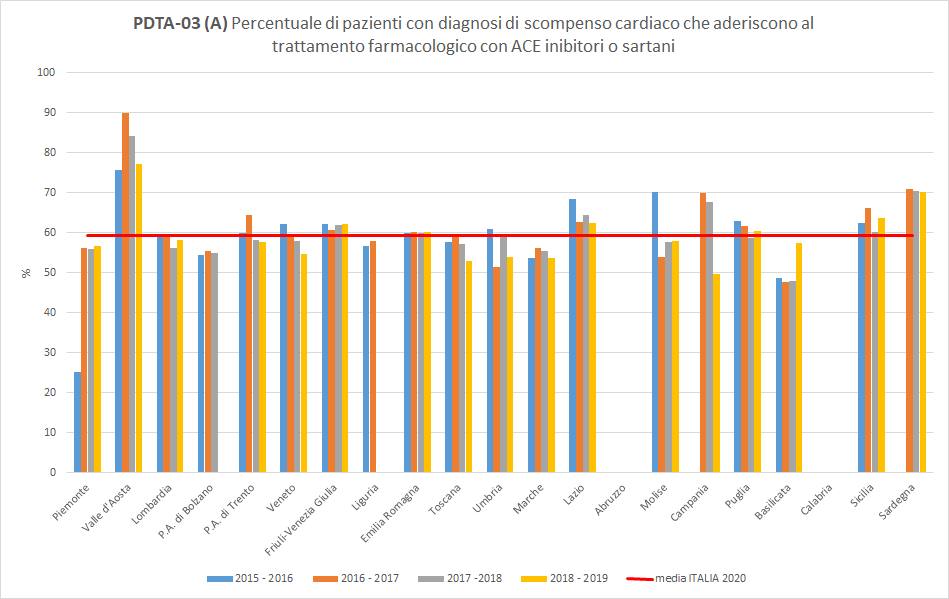
PDTA-03 (B)
I pazienti residenti in Toscana dimessi da un ricovero ospedaliero con diagnosi di scompenso cardiaco aderiscono al trattamento farmacologico con beta-bloccanti in percentuale variabile a seconda del periodo di osservazione. A livello regionale, nel periodo di osservazione 2018-2019, 57 pazienti dimessi con diagnosi di scompenso cardiaco in terapia con beta-bloccanti hanno ottenuto un’adeguata copertura terapeutica almeno sulla base di farmaci erogati e rimborsati. La Toscana si colloca di poco sotto la media nazionale (pari al 60%), con un trend pressoché invariato (Figura 4).
Figura 4. Percentuale di pazienti con diagnosi di scompenso cardiaco che aderiscono al trattamento farmacologico con beta-bloccanti (Periodo di osservazione 2015-2019) - Dati: Ministero della salute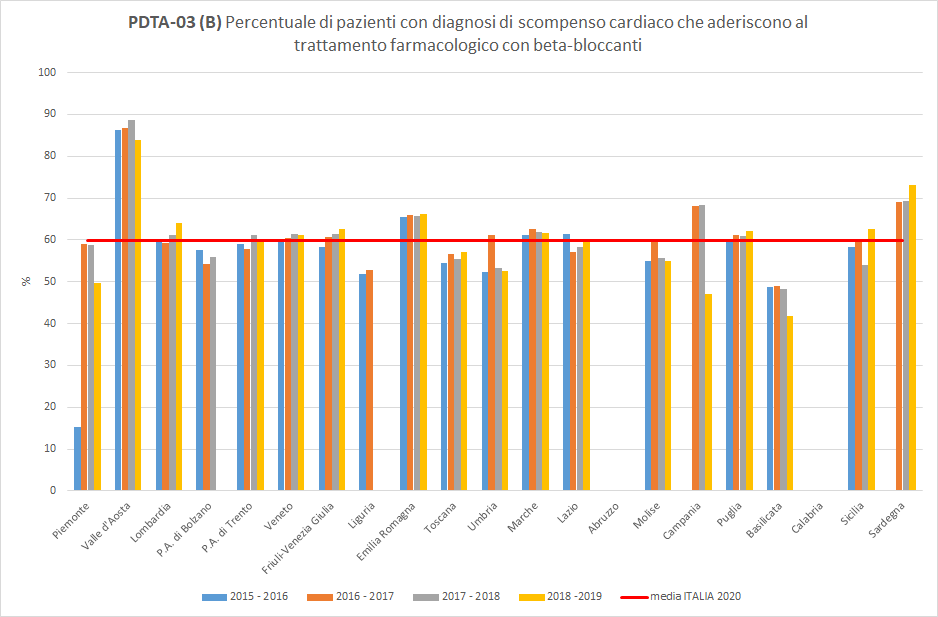
A livello nazionale, nel periodo di osservazione 2018-2019, il livello di aderenza alle cure farmacologiche da parte dei pazienti con diagnosi di scompenso cardiaco è in media leggermente più elevato per i farmaci con azione beta-bloccante piuttosto che per ACE inibitori o sartani (rispettivamente, 60% e 59%).
PDTA-04
I pazienti residenti in Toscana dimessi da un ricovero ospedaliero con diagnosi di scompenso cardiaco svolgono almeno un ecocardiogramma nei 12 mesi successivi la data di dimissione in misura diversa a seconda del periodo di osservazione. A livello regionale, nel periodo di osservazione 2018-2019, solo 27 pazienti dimessi con diagnosi di scompenso cardiaco su 100 hanno fatto un controllo ecocardiografico almeno una volta nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana, con un trend in aumento, si colloca sopra la media nazionale (pari al 20%) posizionandosi tra le Regioni più performanti (Figura 5). Si ritiene opportuno evidenziare la presenza di una significativa variabilità regionale nei livelli di aderenza, passando da un valore del 3% per i pazienti residenti in Molise ad un dato superiore al 40% in Friuli-Venezia Giulia. È possibile che questa notevole variabilità sia dovuta anche ad una inesattezza ricezione del Nomenclatore nazionale da parte di tutte le Regioni italiane.
Figura 5. Percentuale di pazienti con diagnosi di scompenso cardiaco con almeno un ecocardiogramma (Periodo di osservazione 2015-2019) - Dati: Ministero della salute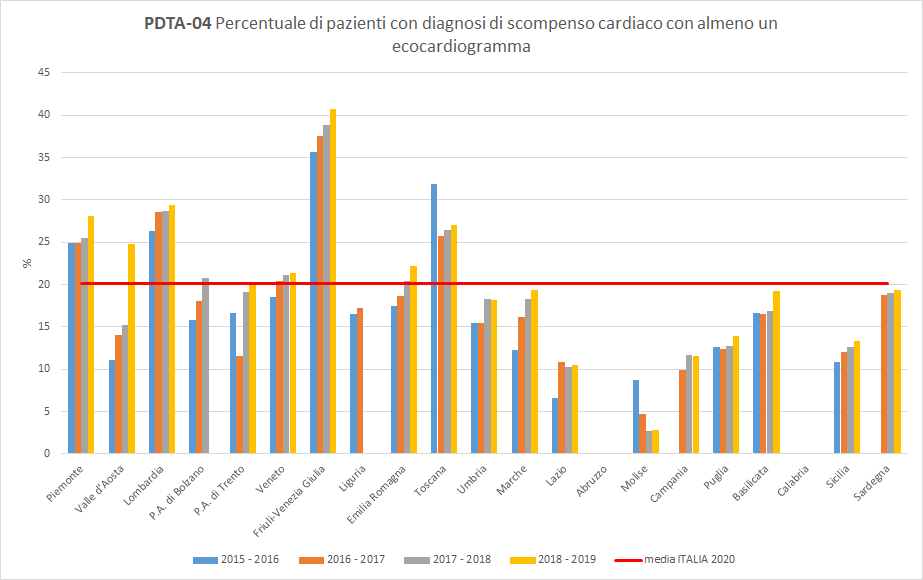
torna all'indice
DIABETE
PDTA-05
Il NSG propone un solo indicatore (PDTA-05) che indaga sull’aderenza complessiva alle raccomandazioni di controllo da parte della popolazione oggetto di valutazione, ossia pazienti affetti da diabete mellito che presentano: almeno due prescrizioni di farmaci ipoglicemizzanti (ATC A10), almeno un ricovero con diagnosi di diabete, esenzione cod.013 ancora attiva.
L’indicatore PDTA-05 si riferisce al numero totale di pazienti che risultato aderenti ad almeno 4 delle 5 raccomandazioni, considerate per il calcolo degli indicatori di aderenza descritti successivamente (PDTA-05.1, PDTA-05.2, PDTA-05.3, PDTA-05.4, PDTA-05.5). I pazienti diabetici, inclusi nella popolazione oggetto di valutazione, hanno seguito almeno 4 dei successivi 5 controlli considerati in percentuale variabile a seconda del periodo di osservazione e della Regione di residenza. A livello nazionale, nel periodo di osservazione 2018-2019, solo 27 pazienti diabetici su 100 hanno raggiunto un’adeguata aderenza alle raccomandazioni. Regione Toscana si colloca sotto la media nazionale con un valore del 22,6% e un trend in constante diminuzione (Figura 6).
Figura 6. Percentuale di pazienti diabetici che seguono almeno 4 delle 5 raccomandazioni (Periodo di osservazione 2015-2019) - Dati: Ministero della salute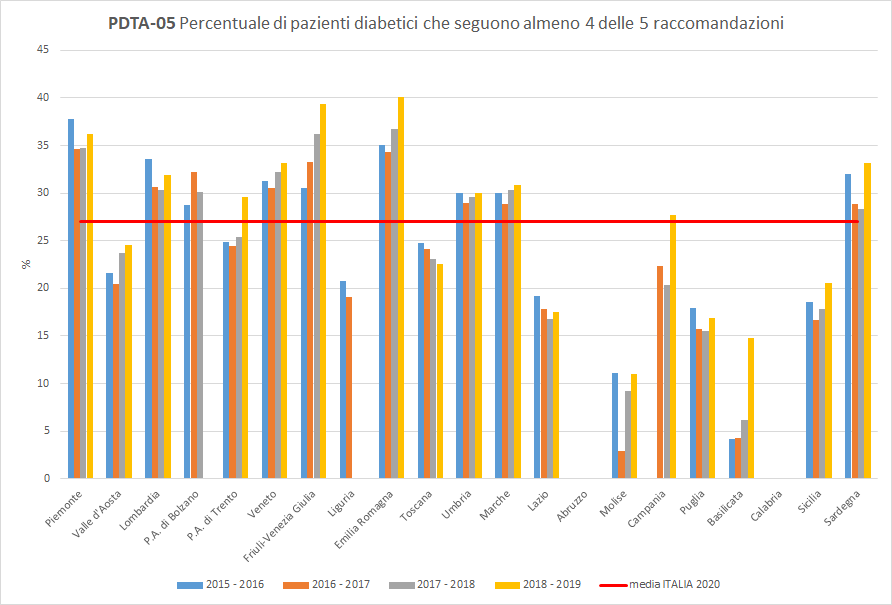
PDTA-05.1
A livello nazionale, nel periodo di osservazione 2018-2019, i pazienti diabetici, inclusi nella popolazione oggetto di valutazione, aderiscono al controllo dell’emoglobina glicata almeno due volte l’anno in percentuali uguali o inferiori al 50%. Considerando lo stesso orizzonte temporale, a livello regionale, solo 38 pazienti diabetici su 100 hanno fatto un controllo dell’emoglobina glicata almeno due volte nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana, con un valore del 38,5%, si colloca appena sotto la media nazionale (pari al 40%), con un trend in leggera diminuzione (Figura 7).
Figura 7. Percentuale di pazienti diabetici con controllo dell’emoglobina glicata almeno due volte l’anno dopo la diagnosi (Periodo di osservazione 2015-2019) - Dati: Ministero della salute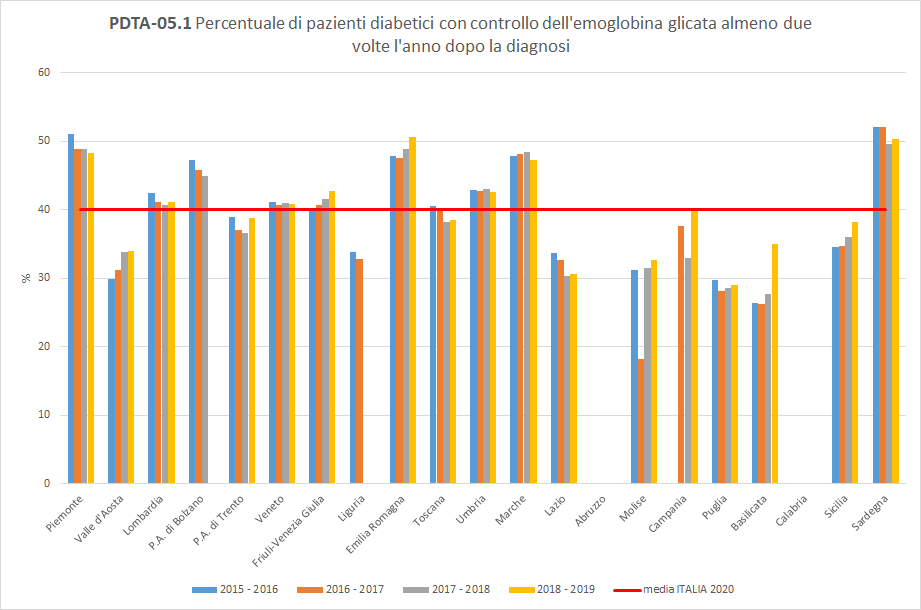
PDTA-05.2
A livello nazionale, nel periodo di osservazione 2018-2019, i pazienti diabetici, inclusi nella popolazione oggetto di valutazione, aderiscono al controllo del profilo lipidico almeno una volta l’anno in percentuale uguale o superiore al 45%. Considerando lo stesso orizzonte temporale, a livello regionale, 62 pazienti diabetici su 100 hanno fatto un controllo del profilo lipidico almeno una volta nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana si colloca sopra la media nazionale (pari al 58%), con un trend in leggera crescita (Figura 8).
Figura 8. Percentuale di pazienti diabetici con controllo del profilo lipidico almeno una volta l’anno dopo la diagnosi (Periodo di osservazione 2015-2019) - Dati: Ministero della salute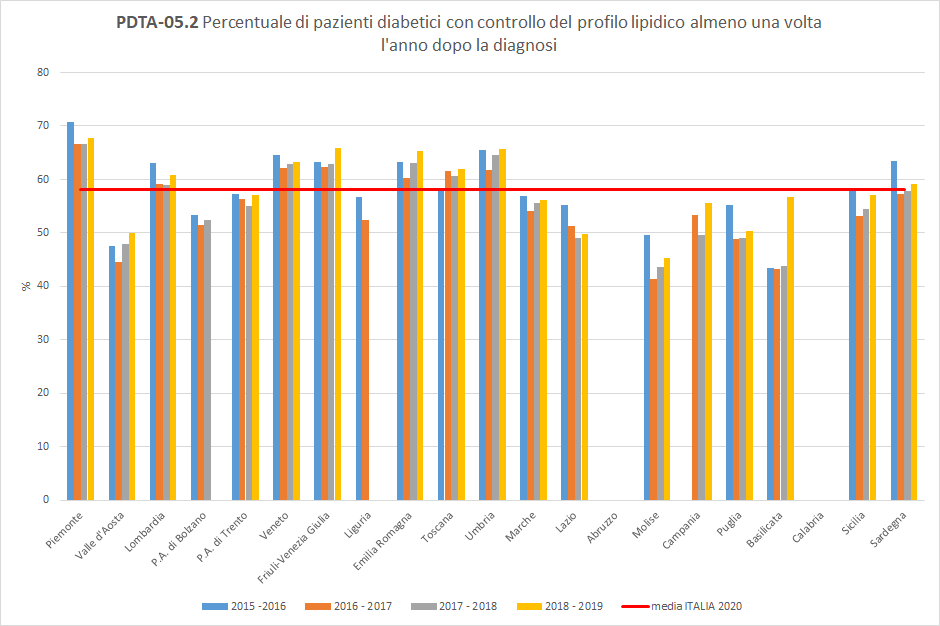
PDTA-05.3
I pazienti diabetici, inclusi nella popolazione oggetto di valutazione, aderiscono al controllo dell’emoglobina glicata almeno una volta l’anno in percentuale fortemente variabile a seconda del periodo di osservazione considerato e della Regione di residenza. Nell’ultimo anno di osservazione la percentuale varia dal 20% in Molise al 56% in Friuli-Venezia Giulia. Mediamente in Italia, in questo orizzonte temporale, solo 40 pazienti diabetici su 100 hanno effettuato un controllo della microalbuminuria almeno una volta nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana, con un valore del 28%, si colloca sotto la media nazionale, con un trend in diminuzione (Figura 9).
Figura 9. Percentuale di pazienti diabetici con controllo della microalbuminuria almeno una volta l’anno dopo la diagnosi (Periodo di osservazione 2015-2019) - Dati: Ministero della salute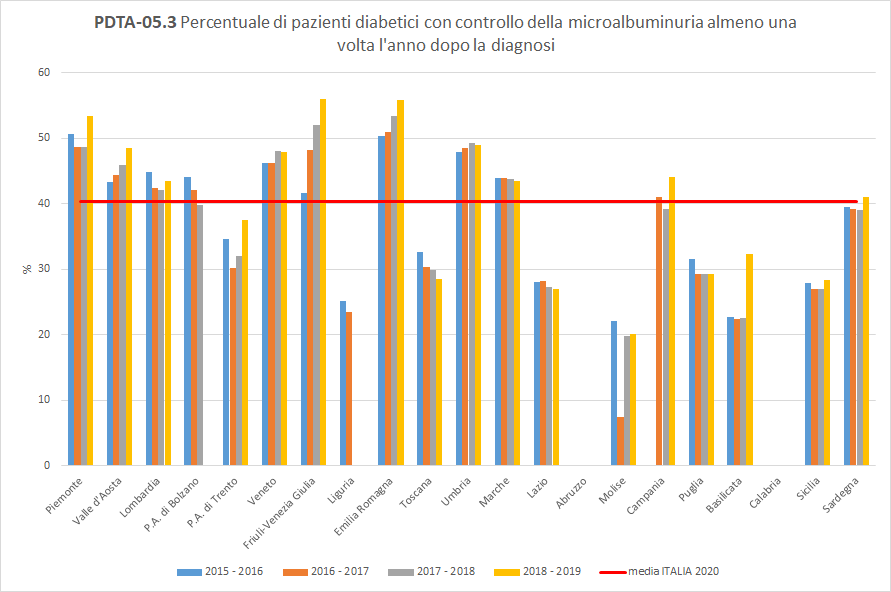
PDTA-05.4
A livello nazionale, i pazienti diabeti, inclusi nella popolazione oggetto di valutazione, hanno effettuato un test del filtrato glomerulare o della creatinina o clearance creatinina almeno una volta l’anno in percentuale variabile a seconda del periodo di osservazione considerato. Nel periodo di osservazione 2018-2019, a livello nazionale, il 71% dei pazienti considerati hanno fatto il suddetto controllo almeno una volta nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana, con un valore del 75%, si colloca tra le Regioni più performanti, con un trend piuttosto stabile (Figura 10).
Figura 10. Percentuale di pazienti diabetici con monitoraggio del filtrato glomerulare o della creatinina o clearance creatinina almeno una volta l’anno dopo la diagnosi (Periodo di osservazione 2015-2019) - Dati: Ministero della salute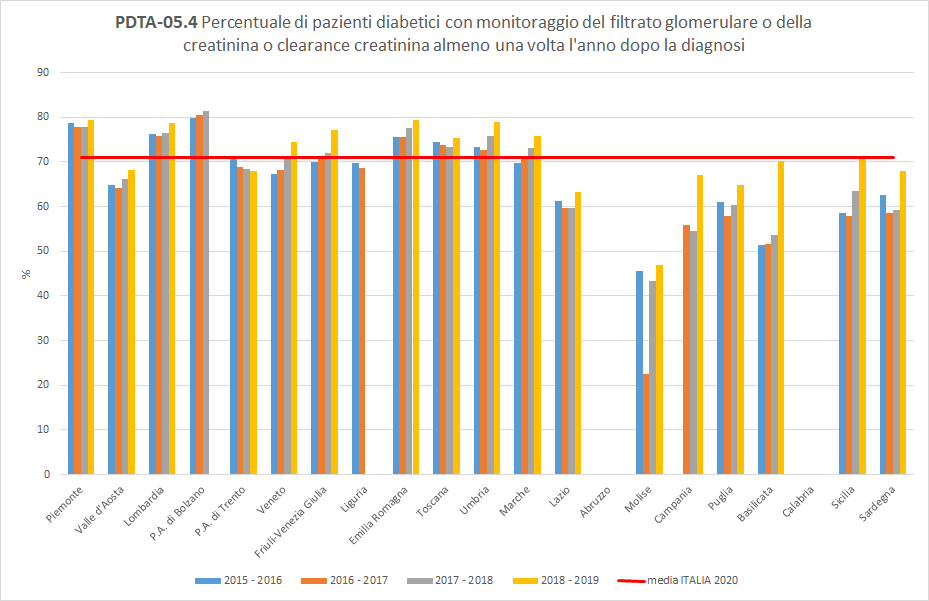
PDTA-05.5
A livello nazionale, i pazienti diabeti inclusi nella popolazione oggetto di valutazione, hanno fatto un controllo dell’occhio almeno una volta l’anno in percentuale uguale o inferiore al 30% nei vari periodi di osservazione. In Toscana, nel periodo di osservazione 2018-2019, solo 15 pazienti diabetici su 100 hanno fatto il controllo dell’occhio almeno una volta nei 12 mesi successivi in strutture pubbliche o private convenzionate. La Toscana si colloca sotto la media nazionale (pari al 17%), con un trend in diminuzione (Figura 11).
Figura 11. Percentuale di pazienti diabetici con controllo dell’occhio almeno una volta l’anno dopo la diagnosi (Periodo di osservazione 2015-2019). Dati: Ministero della salute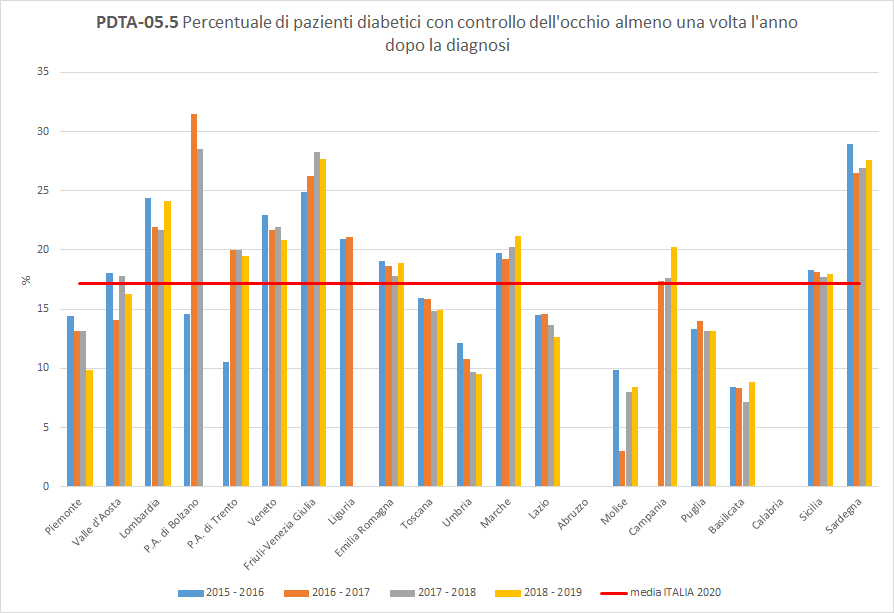
torna all'indice
Conclusioni
L’inclusione degli indicatori per il monitoraggio dei percorsi diagnostico-terapeutici assistenziali (PDTA) riferiti alla gestione di tre importanti malattie croniche nel NSG, sebbene al momento non nel CORE, rappresenta un progresso significativo per il monitoraggio della qualità dell’assistenza sanitaria erogata dalle singole Regioni, data la correlazione tra aderenza ai percorsi e l’insorgenza di esiti di salute per i pazienti.
Nel complesso, dall’analisi degli indicatori NSG-PDTA, è emerso che permane una iniquità territoriale con gradiente Nord-Sud, a svantaggio del Sud Italia, per la maggior parte degli stessi. Significative variazioni si evidenziano tra i diversi indicatori considerati, presentando talora valori relativamente bassi (PDTA-04/PDTA-05.5). Per tutti i vari periodi di osservazione, gli indicatori NSG-PDTA relativi al diabete mostrano livelli di aderenza e copertura più bassi rispetto alle altre due malattie prese in esame.
È verosimile che, con il ricorso alle strutture private, la percentuale di pazienti che effettuano le indagini diagnostiche di follow-up raccomandate dalle linee guida sia più elevata rispetto a quanto misurabile utilizzando flussi informativi sanitari correnti. È anche vero che le prestazioni erogate da strutture private a totale carico dei cittadini non possono essere conteggiate nella valutazione del livello di soddisfazione dei LEA che devono essere assicurati dai Sistemi sanitari regionali. Sarebbe comunque auspicabile che il debito informativo sulle prestazioni erogate fosse esteso anche alle strutture non in convenzione per valutazioni di appropriatezza delle cure più aderenti alla realtà.
Nell’ultimo anno di osservazione 2018-2019, degli 11 indicatori NSG-PDTA considerati, Regione Toscana registra 6 sotto la media nazionale e i restanti 5 al di sopra.
Si ritiene opportuno ribadire che i dati disponibili non risentono delle conseguenze che la pandemia da COVID-19 ha avuto sul nostro SSN, in quanto il periodo di osservazione preso in esame arriva fino al 2019. La presa in carico dei pazienti, specialmente affetti da malattie croniche, risentirà inevitabilmente delle conseguenze apportate dalla situazione emergenziale.
D’altra parte, in vista del cospicuo investimento del PNRR per il periodo 2021-2026 destinato all’assistenza territoriale, ci sarà una reale possibilità per l’implementazione del Piano nazionale cronicità. Pertanto, l’analisi di questi indicatori, che si intende interrogare sulla appropriatezza della presa in carico del paziente cronico, sarà fondamentale per determinare se le azioni messe in atto a livello territoriale riusciranno a raggiungere gli obiettivi dichiarati “– secondo le dimensioni dell’equità, dell’efficacia, e della appropriatezza”.
torna all'indice
» Paolo Francesconi, Agenzia regionale di sanità della Toscana
» Chiara Marini, Università degli Studi di Firenze



